СОЦИАЛЬНО-ЭКОНОМИЧЕСКИЕ ПОСЛЕДСТВИЯ БОЛЕЗНИ ТУБЕРКУЛЕЗА
Содержание
Введение
Социально-экономические последствия болезни туберкулеза
Заключение
Список использованной литературы
Введение
В настоящее время отмечается рост заболеваемости туберкулезом и смертности от него, особенно в странах Восточной Европы и Западной Европы. Рост заболеваемости обусловлен большим резервуаром инфекции, несвоевременным выявлением бациллярных больных, рассеивающих туберкулезную инфекцию туберкулёз являлся социально значимым заболеванием всех времён и народов.«В настоящее время в мире ежегодно регистрируется только бациллярного туберкулеза до 10 млн. чел. и 4-5 млн. чел. ежегодно умирают от этой инфекции. По прогнозам экспертов ВОЗ к 2020 году в Мире появится еще 200 млн. чел. — новых случаев туберкулеза и 70 млн. чел. умрет от этой инфекции. А быстрое распространение лекарственно-устойчивых штаммов возбудителя туберкулеза, нарастание полирезистентности грозит превратить туберкулез в неизлечимое заболевание»./1/
Большое значение имеет так же эндогенная реактивация, особенно в группах риска. Позднее выявление запущенных форм, остро прогрессирующие процессы, особенно вызванные лекарственно-устойчивыми микобактериями, являются причиной высокой смертности. Программа современной контролируемой химиотерапии укороченной длительности имеет первостепенное значение для прекращения рассеивания туберкулезной инфекции и снижения смертности от туберкулеза. По данным Всемирной Организации Здравоохранения в мире насчитывается около 15 млн. больных открытой формой туберкулеза, ежегодно заболевают около 4 млн. человек, а умирают — более 0.5 млн. человек. Туберкулез является самой злободневной проблемой медицины. В последние годы заболеваемость туберкулез приобретает характер эпидемии; Россия вошла в число десяти стран, где туберкулез наиболее распространен, и заняла в этом печальном списке пятое место. Эпидемиология туберкулеза имеет ряд особенностей, обусловленных как инфекционным, так и социальным характером заболевания, так как чаще всего туберкулезом заболевают именно социально-дезадаптированные лица. Основная причина всплеска туберкулеза в нашей стране — ухудшение условий жизни и питания человека.«Ожидаемые конечные результаты реализации Целевой программы и показатели ее социально-экономической эффективности:
— стабилизация эпидемиологической ситуации, связанные с туберкулезом, снижение уровня заболеваемости туберкулезом до 38 случаев на 100 тысяч населения; смертности до 11 случаев на 100тысяч населения; распространенности туберкулеза до 120 случаев на 100 тысяч населения, выявление при профилактических осмотрах не менее 65-70% впервые заболевших туберкулезом, излечения до 85% впервые выявленных больных туберкулезом;
— улучшение материальной базы противотуберкулезных учреждений, закупка медицинского оборудования и противотуберкулезных препаратов»./2/
«От туберкулеза ежегодно умирают 3 млн человек. Это больше, чем от СПИДа, малярии, диареи и всех тропических болезней вместе взятых. «По расчетам ВОЗ, ежегодная смертность от туберкулеза может вырасти к 2004 г. до 4 млн, если не предпринять срочных мер, в первую очередь — реализовать уже разработанные стратегии по контролю заболеваемости и эффективному лечению»1. Необходимы исследования для разработки ускоренных диагностических тестов, более эффективных вакцин и лекарств. Новые подходы к контролю заболеваемости немногое изменят при ограниченном применении (т.е. в благополучных странах), поскольку 98% смертности от туберкулеза приходится на беднейшие развивающиеся страны»./3/
«Туберкулёз (от лат. tuberculum — «бугорок») — широко распространённое в мире инфекционное заболевание человека и животных, вызываемое различными видами микобактерий из группы Mycobacteriumtuberculosiscomplex (M. tuberculosis и другими близкородственными видами) или иначе палочками Коха. Туберкулёз обычно поражает лёгкие, реже затрагивая другие органы и системы.
Mycobacterium tuberculosis передаётся воздушно-капельным путём при разговоре, кашле и чихании больного. Чаще всего после инфицирования микобактериями заболевание протекает в бессимптомной, скрытой форме (тубинфицированность), но примерно один из десяти случаев скрытой инфекции, в конце концов, переходит в активную форму. Классические симптомы туберкулёза лёгких — длительный кашель с мокротой, иногда с кровохарканьем, появляющимся на более поздних стадиях, лихорадка, слабость, ночная потливость и значительное похудение. Различают открытую и закрытую формы туберкулёза. При открытой форме в мокроте или в других естественных выделениях больного — моче, свищевом отделяемом, кале (как правило, при туберкулёзе пищеварительного тракта, редко при туберкулёзе лёгочной ткани) обнаруживаются микобактерии туберкулёза. Открытой формой считаются также те виды туберкулёза органов дыхания, при которых, даже в отсутствие бактерио выделения, имеются явные признаки сообщения очага поражения с внешней средой: каверна (распад) в лёгком, туберкулёз бронха (особенно язвенная форма), бронхиальный или торакальный свищ, туберкулёз верхних дыхательных путей. Если больной не соблюдает гигиенических мер предосторожности, он может стать заразным для окружающих. При «закрытой» форме туберкулёза микобактерии в мокроте доступными методами не обнаруживаются, больные такой формой эпидемиологический не опасны или малоопасные для окружающих.»/4/
Диагностикa туберкулёза основана на флюорографии, рентгенографии и компьютерной томографии поражённых органов и систем, микробиологическом исследовании различного биологического материала, кожной туберкулиновой пробе (реакции Манту), а также методе молекулярно-генетического анализа (полимеразная цепная реакция) и др. Лечение сложное и длительное, требующее приёма препаратов в течение минимум шести месяцев. Лиц, контактировавших с больным, обследуют рентгенологически или с помощью реакции Манту, с возможностью назначения профилактического лечения противотуберкулёзными препаратами. Заметные сложности в лечении туберкулёза возникают при наличии устойчивости возбудителя к противотуберкулёзным препаратам основного и, реже, резервного ряда, которая может быть выявлена только при микробиологическом исследовании. Устойчивость к изониазиду и рифампицину также может быть установлена методом ПЦР. Профилактика туберкулёза основана на скрининговых программах, профосмотрах, а также на вакцинации детей вакциной БЦЖ или БЦЖ-М.«Существует мнение, что M. tuberculosis инфицирована примерно треть населения Земли, и примерно каждую секунду возникает новый случай инфекции. Доля людей, которые заболевают туберкулёзом каждый год во всем мире, не изменяется или снижается, однако из-за роста численности населения абсолютное число новых случаев продолжает расти. В 2007 году насчитывалось 13,7 миллионов зарегистрированных случаев хронического активного туберкулёза, 9,3 миллиона новых случаев заболевания и 1,8 миллиона случаев смерти, главным образом в развивающихся странах. Кроме того, всё больше людей в развитых странах заражаются туберкулёзом, потому что их иммунная система ослабевает из-за приёма иммуносупрессивных препаратов и особенно при ВИЧ-инфекции. Распространение туберкулёза неравномерно по всему миру, около 80 % населения во многих азиатских и африканских странах имеют положительный результат туберкулиновых проб, и только среди 5—10 % населения США такой тест положителен[2]. По некоторым данным за 1998 год, на территории России тубинфицированность взрослого населения была приблизительно в 10 раз выше, чем в развитых странах. По данным на 2012 год общая заболеваемость в России составляет 68,1 на 100000 населения. Число больных туберкулёзом, выявленных при флюорографических обследованиях, сократилось с 55161 в 2008 году до 42577 в 2012 году, то есть на 12584 человека (на 22,8 %)»./5/
Устаревшее название туберкулёза лёгких — чахо́тка (от слова чахнуть). В качестве названия туберкулёза почек и некоторых других внутренних паренхиматозных органов (печени, селезёнки), а также желёз (например, слюнных) ранее использовалось слово «бугорчатка».Наружный туберкулёз (кожи, слизистых, лимфоузлов) назывался золотухой. Для человека заболевание является социально зависимым. До XX века туберкулёз был практически неизлечим. В настоящее время разработана комплексная программа, позволяющая выявить и вылечить заболевание на ранних стадиях его развития. Область медицины, занимающаяся туберкулёзом, называется фтизиатрией, а её специалистов называют фтизиатрами.
«Многочисленные исторические документы и материалы медицинских исследований свидетельствуют о повсеместном распространении туберкулёза в далеком прошлом. Ранее самая древняя находка принадлежала Паулю Бартельсу. Им в 1907 году было описано туберкулёзное поражение грудных позвонков с образованием горба у скелета, который был найден вблизи Гейдельберга и принадлежал человеку, жившему за 5000 лет до н. э..Одно из ранних указаний на туберкулёз встречается в вавилонских законах (начало II тысячелетия до н. э.), в которых давалось право на развод с женщиной, больной туберкулёзом. В древней Индии уже знали, что туберкулёз передаётся от одного члена семьи к другому, о нём говорится в Ведах, причём Аюрведа уже правильно рекомендует горный воздух для лечения. В законах Ману (древняя Индия) запрещалось жениться на женщине из семей, где был туберкулёз. У древних индусов находят довольно точные описания симптомов лёгочной чахотки. В древнем Египте отмечали, что чахотка чаще наблюдается среди рабов и редко среди привилегированных слоёв населения. Чахотку в Египте называли «семитской» болезнью, так как древний Ближний Восток, где жили семиты, был порабощён Египтом, и, как повествуют источники и Библия, (белые) семиты в Египте были рабами. Тем не менее в наше время из костей мумий египтян, страдавших от костного туберкулёза, были выделены живые палочки Коха. Описание туберкулёза имеется в медицинских трудах древнего Китая (V—VI вв. до н. э.).
Историк Геродот, посетивший древнюю Персию, отметил, что для исключения распространения эпидемии всех больных чахоткой и золотухой выселяли в отдельные поселения, и подчеркнул, что Ксеркс I не стал преследовать спартанцев из-за вспыхнувшей в персидском войске эпидемии туберкулёза, так как царь Леонид, видимо, сознательно отобрал для тесного контакта с персидским войском 300 больных туберкулёзом. В древней Греции (VI—IV вв. до н. э.) существовала известная Косская школа (Гиппократ), ей была знакома картина туберкулёза лёгких. Знаменитый труд от имени Гиппократа называет туберкулёз самой распространённой болезнью в его время, поражающей людей обычно в возрасте 18-35 лет, и содержит подробное описание комплекса симптомов туберкулёза лёгких: лихорадку, озноб, поты, кашель, боли в груди, мокроту, исхудание, упадок сил, отсутствие аппетита и общий вид больного туберкулёзом — habitusphtisicus. Среди так называемых чахоточных больных, очевидно, было немало страдавших пневмониями, абсцессами, раком, сифилисом и другими болезнями. Но, безусловно, среди них преобладали больные туберкулёзом. Это был так называемый эмпирический период медицины. Диагноз чахотки устанавливался при помощи простейших методов объективного исследования. Гиппократ учил: «Суждения делаются посредством глаз, ушей, носа, рта и других известных нам способов, то есть взглядом, осязанием, слухом, обонянием, вкусом». Он ввёл в практику непосредственную аускультацию грудной клетки. Хотя Гиппократ не упоминает о заразности туберкулёза, в основном говорится о наследственности, Исократ (390 г. до н. э.), даже не будучи врачом, уже пишет о заразности этого заболевания. На заразности туберкулёза настаивал и Аристотель. Древнегреческие врачи лечили туберкулёз, рекомендовали соблюдать режим, усиленное питание, назначали отхаркивающие средства, тёплые ванны.
В древнем Риме в I веке н. э. Аретей из Каппадокии даёт описание phthisis (др.-греч. phthisis — чахотка), сохранившее своё значение на все последующие тысячелетия. Во II веке н. э. известный римский врач Гален относил туберкулёз к позже названным кавернами изъязвлениям лёгких, рекомендует опиум для облегчения страданий, кровопускания, диету из ячменной настойки, фруктов и рыбы.Ещё дальше продвинулись врачи средневекового Востока, подробно описав клинику туберкулёза (Авиценна, 980—1037 гг.). В «Каноне врачебной науки» Авиценна (Абу-Али Ибн-Сина) говорит о чахотке как болезни, преходящей на других и передающейся по наследству, доказав заражение туберкулёзом «испорченным воздухом», то есть заразным воздухом или воздушно-капельным путём. Авиценна признавал влияние внешней среды на течение заболевания, рекомендовал различные приемы врачевания, в частности, правильное питание.
Свищевые формы туберкулёзных лимфаденитов на Руси лечили прижиганием. Именно такому лечению подвергся великий князь Святослав Ярославич в 1071 году. Затем был описан туберкулёз (сухотка) у Василия II Тёмного. В русских лечебниках второй половины XVII века туберкулёз назывался «болезнью сухотой», «сухоткой», «скорбью чахоткой».Примечательная деталь: в источниках европейского Средневековья несмотря на обилие данных о золотухе — туберкулёзе наружных поверхностей — отсутствуют упоминания об анатомических особенностях больных при заболевании, похожем на туберкулёз лёгких, вследствие запрещения патанатомических исследований. Вскрытие трупов до XVI века в Западной Европе запрещалось. Первые вскрытия, сведения о которых известны, были проведены в XIII в., когда император Фридрих IIразрешил вскрывать один труп в 5 лет, но затем последовал строгий запрет Римского папы. До XVI века спорадически разрешались вскрытия: в Монпелье — трупов казнённых, в Венеции — один труп в год. До XVI в. представление о туберкулёзе в Европе были весьма примитивными. И только в Малой Азии (территория нынешней Турции) и в мавританской Испании врачи проводили регулярные исследования на трупах.В 1540 году Фракасторо указывал, что основным источником распространения чахотки является больной человек, выделяющий мокроту, частицами которой заражаются воздух, белье, посуда, жилище.В XVI веке о болезнях лёгких у горняков сообщали немецкие медики Агрикола и Парацельс.В XVII веке Франциск Сильвий впервые связал гранулёмы, обнаруженные в различных тканях при вскрытии трупа, с признаками чахотки.В 1700 г. вышла в свет книга итальянского врача БернардиноРамадзини «О болезнях ремесленников», сообщающая о многочисленных вредных профессиях и связанных с ними болезнях органов дыхания, часть которых теперь известна как проявления запущенного туберкулёза лёгких или как отдельные нозологические формы туберкулёза, и утвердившая понимание туберкулёза как болезни рабочих. В 1720 году британский врач выпускник медицинского факультета университетаАбердина Бенджамин (Вениамин) Мартен издаёт книгу о своей новой теории туберкулёза как болезни, вызываемой микробами, которых он наблюдал в мокроте больных. Открывший микробов Левенгук не считал, что они могут вызывать какие-либо болезни, и его авторитет и общий уровень развития науки того времени привели к тому, что теория Мартена, повлиявшая на врачей других культур, была признана в англо-саксонском мире только после открытия Коха 160 лет спустя.В Испании в 1751 году, затем в Италии, Португалии были изданы законы об обязательной регистрации всех заболевших лёгочной чахоткой и их госпитализации, дезинфекции их жилищ, уничтожение одежды, предметов домашнего обихода. За невыполнение указанных постановлений врачей облагали штрафом или высылали из страны»./6/
«В начале XIX века Р. Лаэннек предложил стетоскоп и описал бугорок туберкулёза, заявил о его излечимости, с 20-х годов утвердилось понимание единства всех видов туберкулёза. Публичность темы туберкулёза и разоблачение предрассудков о способности коронованных особ лечить туберкулёз приводит к пониманию смысла избитой фразы «Чахотка воюет с хижинами, но щадит дворцы»: она означает только то, что в хижинах вымирают целыми семьями, а во дворцах погибают члены семей.При лечении больных туберкулёзом в XIX веке использовались в основном гигиенические мероприятия, диетотерапия, санаторно-курортные факторы. Но в 1835—1842 годах неудачная попытка лечения туберкулёза поселением больных в Мамонтовой пещере, где они умирали значительно раньше, чем на поверхности, — никто не прожил и год — утвердила понимание, что туберкулёз — болезнь власти тьмы не только в переносном, но и в самом буквальном смыслe.В 1819 году французский врач Рене Лаэннек предложил метод аускультации лёгких, что имело большое значение в разработке методов диагностики туберкулёза.В 1822 году английский врач Джеймс Карсон высказал идею и предпринял первую, правда, неудачную, попытку лечения лёгочного туберкулёза искусственным пневмотораксом (введением воздуха в плевральную полость). Спустя шесть десятилетий, в 1882 году, итальянцу Карло Форланини удалось ввести этот метод в практику. В России искусственный пневмоторакс впервые применил А. Н. Рубель в 1910 году»./7/
«В 1839 году Иоганн Лукас Шёнлейн предложил термин «туберкулёз».В 1854 году Герман Бремер с помощью жены своего брата графини Марии фон Колумб, племянницы фельдмаршала Блюхера, открыл первый туберкулёзный санаторий в Соколовско (теперь Польша), названном в честь ближайшего сподвижника Бремера польского врача Альфреда Соколовского. В санатории была воздвигнута православная часовня, что, видимо, свидетельствует о лечении русских больных. Методы лечения этого санатория затем использовались в Давосе и по всему миру.Развитие научного учения о туберкулёзе началось в России в XIX веке. Н. И. Пирогов в 1852 году описал «гигантские клетки» в туберкулёзном очаге. Больших успехов добился Сергей Павлович Боткин, в частности, успешно лечивший императрицу Марию Александровну, жену императора Александра II и мать императора Александра III. Климатолечение туберкулёза вКрыму, существовавшее ещё в Средневековье, во многом благодаря Боткину получило научное обоснование.В 1865 году французский морской врач Жан-Антуан Вильмен описал, как после распространения эпидемии на корабле вследствие наличия одного больного туберкулёзом он для доказательства инфекционной природы заболевания собирал мокроту больных и пропитывал ею подстилку для морских свинок. Свинки заболевали туберкулёзом и умирали от него. Так Вильмен экспериментально доказал, что туберкулёз — заразная («вирулентная») болезнь. Инфекционную природу туберкулёза подтвердил немецкий патолог ЮлиусКонгейм в 1879 году. Он помещал кусочки органов больных туберкулёзом в переднюю камеру глаза кролика и наблюдал образование туберкулёзных бугорков.В 1868 году немецкий патолог Теодор Лангганс обнаружил в туберкулёзном бугорке гигантские клетки, ранее обнаруженные Пироговым, но позже названные в честь Лангганса, так как он дал более подробное описание и не был знаком с трудами Пирогова.В 1882 году в Риме Карло Форланини впервые успешно применил искусственный пневмоторакс. (Основой, видимо, послужили истории излечения больных туберкулёзом, получивших ранения груди в бою или на дуэли).Облик фтизиатрии преобразовала деятельность Роберта Коха, открывшего возбудитель туберкулёза, и его доклад 24 марта 1882 года. «Пока имеются на земле трущобы, куда не проникает луч солнца, чахотка и дальше будет существовать. Солнечные лучи — смерть для бацилл туберкулёза. Я предпринял свои исследования в интересах людей. Ради этого я трудился. Надеюсь, что мои труды помогут врачам повести планомерную борьбу с этим страшным бичом человечества.»В 1882 году в Германии Роберт Кох после 17 лет работы в лаборатории открыл возбудителя туберкулёза, которого назвалибациллой Коха (БК). Он обнаружил возбудителя при микроскопическом исследовании мокроты больного туберкулёзом после окраски препарата везувином и метиленовым синим. Впоследствии он выделил чистую культуру возбудителя и вызвал ею туберкулёз у подопытных животных. В настоящее время фтизиатры пользуются термином МБТ (микобактерия туберкулёза).
Кох родился у подножия горы Брокен, где по преданиям в Вальпургиеву ночь собираются нечистые силы, в том числе, покровители чахотки. Поэтому помимо 24 марта 1 мая — день за Вальпургиевой ночью — также является датой, символизирующей победу Коха над силами тьмы. Кроме того, доклад Коха был напечатан в немецком медицинском журнале 10 апреля, а подробнейшие отчёты в английской Times — 22 апреля и в американской NewYorkTimes — в центре глобальной пандемии туберкулёза — 3 мая 1882 года[20]. Благодаря публикации 3 мая 1882 года Эндрю Карнеги выделил Коху деньги на создание института Роберта Коха. В США в начале 20 века 80 % населения заражалось ещё в возрасте до 20 лет, и туберкулёз был главной причиной смертности[21]. Именно дата 3 мая совпала с датой основания Лиги по борьбе с туберкулёзом в России 3 мая 1910 года по новому стилю и первым Днём белой ромашки в России 3 мая 1911 года по новому стилю. С 1884 года Роберт Кох — иностранный член Санкт-Петербургской Академии наук.До своего триумфа Коху пришлось выдержать борьбу с Рудольфом Вирховым, слишком буквально понимавшим социальные болезни как неинфекционные, вирулентность которых Вирхов объяснял наличием образующихся при недостатке света, свежего воздуха и питательных веществ вирулентных белков, подобных позднее открытым прионам. Но Кох, вначале признавая Mycobacteriumbovis возбудителем туберкулёза человека тоже, затем изменил своё мнение и с упрямством, достойным лучшего применения, долго отрицал возможность поражения человека микобактериями бычьего туберкулёза, в результате чего тормозилось внедрение пастеризации молока, и многие заболели при употреблении некипячёного и непастеризованного молока, и неосторожно хвалил туберкулин как возможное средство профилактики и лечения туберкулёза, что было понято не как «возможное». Неоправдавшиеся ожидания больных и врачей подорвали авторитет Коха. Поэтому Кох получил Нобелевскую премию только в 1905 году. Кох считается основателем не только современной медицинской бактериологии, но и — вместе с Рудольфом Вирховым — современных общественного здравоохранения и гигиены. Благодаря их деятельности была прекращена квартальная застройка и резко ограничена уплотнительная застройка.В 1882—1884 годах Франц Циль и Фридрих Нельсен (Германия) предложили эффективный метод окраски кислотоустойчивых микобактерий туберкулёза.В 1887 г. в Эдинбурге (Шотландия) был открыт первый противотуберкулёзный диспансер (от франц. dispenser — избавлять, освобождать). В этом новом учреждении оказывалась больным не только медицинская, но и социальная помощь. Затем диспансеры были созданы и в других европейских странах, в том числе, в России.В 1890 году Роберт Кох впервые получил туберкулин, который описал как «водно-глицериновую вытяжку туберкулёзных культур». В диагностических целях Кох предложил делать подкожную пробу с введением туберкулина. На конгрессе врачей в Берлине Кох сообщил о возможном профилактическом и даже лечебном действии туберкулина, испытанного в опытах на морских свинках и применённого на себе и своей сотруднице (которая впоследствии стала его женой). Через год в Берлине было сделано официальное заключение о высокой эффективности туберкулина в диагностике, однако лечебные свойства туберкулина были названы противоречивыми, поскольку резко обострялось течение болезни»./8/
«В 1902 году в Берлине проведена первая Международная конференция по туберкулёзу.В 1904 году Алексей Абрикосов опубликовал работы, в которых описал картину очаговых изменений в лёгких на рентгенограмме при начальных проявлениях туберкулёза у взрослых (очаг Абрикосова).В 1907 году австрийский педиатр Клеменс Пирке предложил накожную пробу с туберкулином для выявления людей, инфицированных микобактерией туберкулёза, и ввёл понятие аллергии.В 1910 году Шарль Манту (Франция) и Феликс Мендель (Германия) предложили внутрикожный метод введения туберкулина, который в диагностическом плане оказался чувствительнее накожного.В 1912 году исследователь Антон Гон (Австро-Венгрия) описал обызвествлённый первичный туберкулёзный очаг (очаг Гона).Роль сниженного иммунитета у трудящихся и у социально незащищённых слоёв населения была понята после открытияиммунитета И. И. Мечниковым, специально изучавшим противотуберкулёзный иммунитет, и Паулем Эрлихом.
В 1919 году микробиолог Альбер Кальметт и ветеринарный врач КамильГерен (оба — Франция) создали вакцинный штамммикобактерии туберкулёза для противотуберкулёзной вакцинации людей. Штамм был назван «бациллы Кальметта — Герена» (BacillesCalmette-Guerin, BCG). Впервые вакцина БЦЖ была введена новорождённому ребёнку в 1921 году.В 1925 году Кальметт передал профессору Льву Тарасевичу штамм вакцины БЦЖ, которая была названа БЦЖ-1. Через три года экспериментального и клинического изучения было установлено, что вакцина относительно безвредна. Смертность от туберкулёза среди вакцинированных детей в окружении бактерионосителей была меньше, чем среди невакцинированных. В 1928 году было рекомендовано вакцинировать БЦЖ новорождённых из очагов туберкулёзной инфекции. С 1935 года вакцинацию стали проводить в широких масштабах не только в городах, но и в сельской местности. В середине 1950-х вакцинация новорождённых стала обязательной. До 1962 года проводили в основном пероральную вакцинацию новорождённых, с 1962 года для вакцинации и ревакцинации стали применять более эффективный внутрикожный метод введения вакцины. В 1985 году для вакцинации новорождённых с отягощённым постнатальным периодом была предложена вакцина БЦЖ-М, которая позволяет уменьшить антигенную нагрузку вакцинируемых. В 1930-е годы бразильский учёный Д. Абреу предложил массовую флюорографию для выявления туберкулёза. (Кстати, сами выявляющиеся при флюорографии изменения были обнаружены русским учёным Алексеем Абрикосовым в 1904).С середины 1930-х годов применяется эктомия поражённой туберкулёзом части лёгкого. В 1943 году ЗельманВаксман совместно с Альбертом Шацем получил стрептомицин — первый противомикробный препарат, который оказывал бактериостатическое действие на микобактерии туберкулёза. Интересно отметить, что в первые несколько лет применения стрептомицин обладал крайне высокой противотуберкулёзной активностью: даже смыв с флакона, где до этого находился лиофизат препарата, давал клинический эффект. Но всего через 10 лет эффективность препарата существенно снизилась, а в настоящее время его клинический эффект минимален. К концу XX века спектр антибактериальных препаратов, применяемых во фтизиатрии, значительно расширился.Ежегодно 24 марта по инициативе Всемирной организации здравоохранения (ВОЗ) отмечается Всемирный день борьбы с туберкулезом»/9/.Об истории туберкулеза в дореволюционной России известно мало, хотя официальные советские историки, как правило, подчеркивают высокий уровень заболеваемости – по некоторым подсчетам, самый высокий в Европе — и почти полное отсутствие государственных мер по борьбе с туберкулезом.«Хотя смертность от туберкулеза в России к началу Первой мировой войны достигла 400:100 000, по всей Российской Империи насчитывалось лишь 43 противотуберкулезных диспансера и 18 санаториев. Для больных туберкулезом предназначалось менее 1000 коек.За Первую мировую войну от ран и болезней погибли 1 700 000 российских солдат; за тот же период потери среди гражданского населения от туберкулеза составили 2 000 000 человек»/10/. Хотя за годы насилия и нужды, последовавших после первой мировой войны и Октябрьской революции, заболеваемость туберкулезом резко возросла, именно в это время советское правительство впервые разработало и внедрило программу борьбы с туберкулезом.«В историческом очерке о борьбе с туберкулезом в СССР Лапина выделяет три периода. Первый относится к интервалу между 1917 г. и началом Второй мировой войны: «За этот период была создана сеть государственных противотуберкулезных учреждений, увеличилось число специалистов, были разработаны и внедрены новые формы и методы борьбы с туберкулезом».В 1918 г. создан Народный Комиссариат по Здравоохранению, который начал принимать согласованные меры по лечению и профилактике туберкулеза. К 1936 г. в противотуберкулезных диспансерах и санаториях работали 27 000 врачей, прошедших специальную подготовку. Как и в Европе, в 20-е годы заболеваемость туберкулезом в России начала снижаться. Тем временем, сеть противотуберкулезных учреждений в СССР продолжала расширяться. Главную роль играли диспансеры. Число противотуберкулезных диспансеров и пунктов быстро увеличилось с 43 до 1 048 с 1914 по 1941 гг. Эти учреждения обслуживали всех больных, независимо от возраста, и занимались диагностикой и лечением туберкулеза, а также санитарно-просветительской и профилактической работой. До появления антибиотиков противотуберкулезные мероприятия сводились к выявлению случаев активного туберкулеза среди населения, улучшению питания, санаторному и хирургическому лечению.Начиная с 1925 г., с появлением вакцины БЦЖ важное место в борьбе с туберкулезом в СССР заняла вакцинация. Система борьбы с туберкулезом охватила и другие советские республики. Одновременно с созданием и расширением сети противотуберкулезных учреждений проходила подготовка специалистов. Во многих научно-исследовательских институтах туберкулеза началась подготовка врачей, и к концу 30-х г.г .ежегодно выпускали 500 фтизиатро»./11/
«К 1931 г. в таких крупных городах, как Москва и Ленинград, смертность от туберкулеза легких снизилась вдвое. К моменту вступления СССР во вторую мировую войну в стране было 1 687 противотуберкулезныхдиспансеров,100 000 коек для больных туберкулезом, 18 научно-исследовательских центров (Лапина); для обслуживания этой категории больных было подготовлено 3 800 специалистов. По сравнению с 1913 г., в 1941 г. смертность от туберкулеза в СССР снизилась на 60% — до 80:100 000.В ходе Второй мировой войны, 2-го периода по классификации Лапиной, риск туберкулеза возрос из-за войны как таковой, голода, разрушенной системы здравоохранения и громадной новой волны заболеваемости, в силу тогдашних обстоятельств недостаточно подтвержденной цифрами. Война нанесла существенный урон системе борьбы с туберкулезом в СССР: к 1944 г. по всей стране уцелело только 285 санаториев и менее 25 000 коек для больных туберкулезом. Несмотря на эти потери, с окончанием войны борьба с туберкулезом в СССР неуклонно продолжалась. Хотя заболеваемость туберкулезом была значительно выше, чем в Западной Европе, и заметно колебалась в разных регионах, уже к 1950 г. этот показатель по России составлял менее 100:100 000.С окончанием войны совпало появление противотуберкулезных препаратов, поэтому заболеваемость туберкулезом снижалась ускоренными темпами; кроме того, в СССР была создана еще более обширная сеть противотуберкулезных учреждений. За этот период, — 3-й по классификации Лапиной, — «в СССР создана мощная материально-техническая база для борьбы с туберкулезом». Между 1950 и 1955 гг. число специалистов, противотуберкулезных кабинетов и стационаров увеличилось на 60% в городах и на 72% в сельской местности. Число детей и подростков, ежегодно вакцинированных БЦЖ, возросло с 3 миллионов в 1950 г. до 13,5 миллионов в 1959 г.»/12/
«К 1957 г. было вакцинировано БЦЖ около 130 миллионов человек. Если в 1950 г. на туберкулез было обследовано 4,5 миллиона, к 1958 г. эта цифра увеличилась до 59,4 миллионов. Заболеваемость и смертность от туберкулеза постоянно снижались. В 1958 г. Маевский сообщил, что за последние 15 лет смертность от туберкулеза упала на 75%. К 1961 г. руководитель службы по борьбе с туберкулезом в СССР доложил, что «Советский Союз достиг больших успехов в борьбе с туберкулезом. Каждый год эпидемиологи предоставляют нам доказательства, что заболеваемость туберкулезом снижается. По сравнению с 50-ми годами, в 60-х заболеваемость городского населения снизилась вдвое, а смертность — в 3,5 раза. Особенно быстро эти показатели снижаются среди детей и подростков».К 1969 г. в СССР насчитывалось «около 6 000 противотуберкулезных диспансеров, в том числе 1 800 крупных и независимых, 450 000 коек в диспансерах и санаториях и 20 000 фтизиатров». Массовые обследования с использованием флюорографии выявляли большое число больных, у которых позже был подтвержден диагноз туберкулеза легких. К концу 60-х гг. в СССР ежегодно вакцинировали и ревакцинировали 16 миллионов человек»./13/
Поскольку подготовка специалистов проводилась централизованно, большинство фтизиатров придерживалось схожих взглядов на теорию и практику. Хотя хирургическому лечению в Советском Союзе уделяли более важную роль, чем в Европе, основным методом была комбинированная химиотерапия. Производство и распределение препаратов тоже было централизованным: к 1950 г. в Советском Союзе начали производить стрептомицин и другие препараты первого ряда. Туберкулез, как и другие болезни, лечили бесплатно за счет государства. К 60-м годам советские фтизиатры активно участвовали в мероприятиях ВОЗ по борьбе с туберкулезом и помогали развивающимся странам в организации специальных программ.«В начале 70-х гг. советское правительство продолжало вкладывать значительные средства в противотуберкулезные учреждения, в подготовку и отбор медицинского персонала и производство противотуберкулезных препаратов. Хотя советская системы борьбы с туберкулезом — вертикальная, ориентированная на стационарное лечение и нестандартизованные терапевтические режимы и вспомогательные хирургические методы в отдельных случаях — считалась дорогостоящей и громоздкой, тем не менее, она позволяла излечить большую долю больных. После появления химиотерапии в большинстве отчетов упоминалась высокая эффективность — 75—85% излечения. В послевоенные годы туберкулез в России оставался более распространенным, чем в промышленно-развитых западных странах, однако заболеваемость снижалась так же, как в Европе и Северной Америке. Согласно отчетам, с 1939 по 1955 гг. заболеваемость туберкулезом снизилась в городах.С1950 по 1969 гг. по официальным оценкам смертность от туберкулеза в СССР снизилась в 6,5 раз, а в отдельных районах — даже в 10 раз. Между 1950 и 1989 гг. заболеваемость снизилась в 10,5 раз среди городского населения»./14/
За период с 1975 по 1990 гг. число первичных случаевв СССР уменьшилось в среднем на 33%, а в таких западных республиках, как Молдавия и Белоруссия, — более чем на 50%. В Прибалтийских республиках и самых богатых западных областях России заболеваемость туберкулезом практически не отличалась от показателей Франции. Все больше распространялась точка зрения, что при массовых обследованиях первичные случаи выявлялись гораздо реже; нечастым, по крайней мере в России, стал туберкулез у детей. «Хотя туберкулез продолжал оставался распространенным диагнозом в Казахстане и Сибири, даже самая строгая переоценка советской эпидемиологии подтверждает неуклонное снижение заболеваемости за этот период: «В целом, — отмечают Raviglione и соавт., — бывшем СССР заболеваемость туберкулезом снизилась в 10,5 раз среди городского населения и в 3,1 раза среди сельского с 1950 по 1989 гг.».Туберкулез – одно из наиболее древних инфекционных заболеваний. В древности эту болезнь называли «чахоткой» или «фтизой», что означает в переводе с греческого «истощение», «разрушение». Многочисленные факты свидетельствуют о повсеместном распространении туберкулеза в далеком прошлом. В 1907 году Бартельсом (Bartels) было описано туберкулезное поражение грудных позвонков у скелета, принадлежавшего человеку, который жил 5000 лет до н.э. Однако «белая чума» общества по-прежнему с нами.Эпидемиологическая ситуация по туберкулезу в Курской области имеет тенденцию к стабилизации. В 2012году в Курской области зарегистрировано 597 случаев впервые выявленного активного туберкулеза, из них туберкулез органов дыхания составил 592 случая. В 2011 году эти показатели составили 682 и 659 случаев соответственно.Среди социальных групп больных туберкулезом на первом месте стабильно больные не работающие. Их удельный вес увеличился с 30% в 2000 году до 54% в 2012г. Туберкулез по-прежнему чаще регистрируется среди социально дезадаптированных групп населения. Таким образом, среди безработных было зарегистрировано 323 случая заболевания туберкулезом. Из них среди лиц, освободившиеся из мест лишения свободы, — 32 случая и среди лиц без определенного места жительства— 10 случаев»./15/
«Процент выявления больных среди работающего населения области ежегодно уменьшается и в 2012 году составил 22,5%, тогда как в 2009г. было 29%. Среди работающего населения на долю рабочих больных туберкулезом приходится 12,2%, служащих — 8,8%, работников сельского хозяйства 1,5% от общего числа больных впервые выявленным активным туберкулезом.Однако лечение не решает всех проблем. Туберкулез представляет собой медико-социальную проблему, поэтому необходимо решение всего спектра связанных с ним социальных вопросов: налаживание системы социальной помощи этой категории больных, льготного питания и пр.»/16/
Ухудшению ситуации по туберкулезу способствуют неудовлетворительные экологические и социально-экономические условия, миграционные процессы, увеличение числа социально дезадаптированных людей, среди которых заболеваемость туберкулезом наиболее высока. Подверженность населения полигиповитаминозам, неполноценное питание, неустроенность и нестабильность жизни, неудовлетворительные жизненные условия, слишком частые стрессы, рост числа хронических заболеваний служат толчком для начала развития туберкулеза. Увеличилось количество людей с пагубным пристрастием к курению, алкоголю и наркотикам.Появление в последние годы множества мутировавших и лекарственно-устойчивых форм микобактерии туберкулеза, а также разнообразие форм туберкулеза без заметных клинических проявлений, с одной стороны, и увеличение количества случаев тяжелого течения туберкулеза, с другой стороны, диктуют необходимость более глубокого ознакомления с этим заболеванием как медико-социальной проблемой.
«Туберкулез относится к группе социально значимых заболеваний и является важной медико-социальной проблемой, наносящий значительный материальный урон из-за потери трудоспособности и преждевременной смерти наиболее продуктивного населения.
По статистическим данным Всемирной организации здравоохранения (ВОЗ) эпидемией заболевания туберкулезом считается 50 случаев на 100 тысяч населения. В Республике Казахстан количество зарегистрированных случаев туберкулеза в последние годы превышает эпидемиологический показатель в 2-3 раза. По уровню заболеваемости туберкулезом Республика Казахстан занимает лидирующее положение среди стран СНГ и Европы. В число стран с крайне высоким уровнем оцениваемой заболеваемости туберкулезом, превышающей 300 на 100 тыс. населения, входят 25 государств (рис. 2.35). Среди них 17 стран расположены в Африканском регионе ВОЗ (Свазиленд — 138252, Лесото — 916, ЮАР — 860, Намибия — 651 на 100 тыс. населения), 4 страны — из Западно-Тихоокеанского региона (ЗТР), 3 — из Юго-Восточной Азии (ЮВА) и одна — из Восточно-Средиземноморского региона (ВСР)»./13/ «Заболеваемость в пределах от 150 до 299 на 100 тыс. населения отмечается в 27 странах мира. В этот список государств с очень высоким уровнем оцениваемой заболеваемости входят преимущественно страны Африки — 11 государств, включая Кению (268), а также по 5 стран из ЮВА и ЗТР, включая Бангладеш (224), Индию (171), Пакистан (275) и Филиппины (292), 2 страны — из Европейского региона ВОЗ, включая Республику Молдова (159) и Гренландия (194),3 страны из ВСР и одна —из Американского региона (Гаити, 206 на 100 тыс).Среди 18 стран, в которых также имеет место высокий уровень заболеваемости, превышающий порог в 100 случаев на 100 тыс. населения (от 100 до 149 на 100 тыс.) — семь стран Африки, четыре — Европейского региона ВОЗ, включая Кыргызстан (141), Казахстан (139) и Таджикистан (100), перешедших за последние два года в данную группу государств из числа стран, имевших заболеваемость выше 150 на 100 тыс., и Грузия (116).В результате снижения значений показателя в 2012–2013 гг. в группу 34 стран с заболеваемостью 50–99 на 100 тыс. перешли Украина (96), Российская Федерация (89) и Узбекистан (80). В этой же группе находится Республика Беларусь (70).В остальных 113 странах мира заболеваемость туберкулезом не превышает 50 на 100 тыс. населения, причем в 88 из них значение показателя ниже 25 на 100 тыс. населения, среди них: Япония (18), Великобритания (13), Германия (5,8), Италия (5,7) и США (3,3»)»./17/
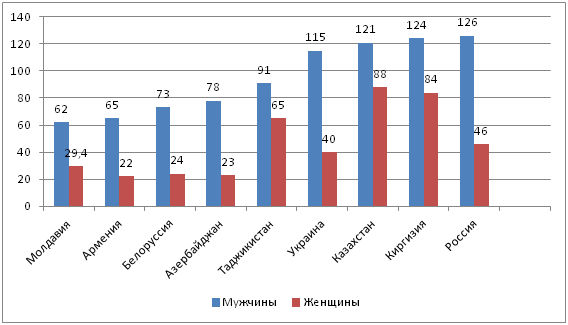
Рисунок 1.Заболеваемость Туберкулезом в странах мира 2010./18/
«Анализ основных эпидемиологических показателей по туберкулезу в республике показывает, что за период с 2010 по 2012 годы наблюдался значительный стабильный рост заболеваемости туберкулезом, с 70,1 случаев в 2010 году до 164,8 в 2012 году.
Ухудшение экологической обстановки, миграционные процессы, снижение жизненного уровня населения, недостаточное финансирование здравоохранения, в том числе и противотуберкулезных мероприятий, привели к значительному ухудшению эпидемиологической ситуации.Для контроля заболеваемости туберкулезом в 2011 году Всемирным банком был предоставлен республике кредит на сумму 9,4 млн. долларов США. За период 2011–2012 годов на средства этого кредита было приобретено 125 бинокулярных микроскопов высокой разрешающей способности, 20 биологических шкафов безопасности, реактивы и проведено обучение специалистов из регионов как противотуберкулезной службы, так общелечебной сети и санитарно-эпидемиологической службы всех уровней. Это позволило обеспечить выявление наличия заболевания у лиц, обратившихся с симптомами, подозрительными на туберкулез, и в целом привело к росту диагностического показателя заболеваемости туберкулезом.
Начиная с 2012 года, наблюдается постепенное снижение показателей заболеваемости туберкулезом (до 154,3 в 2004 году), и отмечается в целом положительная тенденция к стабилизации эпидемиологической ситуации по туберкулезу.Так, в 2011 году заболеваемость туберкулезом в республике составила 132,1 случая на 100.000 населения против 147,4 в 2012 году. В 2013 и 2014 году показатель заболеваемости туберкулезом сохранялся на уровне 126 зарегистрированных случаев, а в 2010 году этот показатель составил уже 105,5 случаев с впервые установленным диагнозом»./19/
«Условия для возникновения туберкулеза.Увеличивают риск развития туберкулеза с учетом ранжирования (сильная зависимость при r0,7): работа в ночные смены – в 12,5 раз (р<0,001, r = 0,94), игнорирование мер личной гигиены (не чистят зубы) – в 9,8 раз (р<0,001, r = 0,93), сопутствующий вирусный гепатит – в 9 раз (р<0,001, r=0,9), туберкулезный контакт – в 14,5 раз (р<0,001, r = 0,9), употребление наркотиков – в 28,9 раз (р<0,001, r = 0,9), употребление крепких спиртных напитков или суррогатов алкоголя – в 10,5 раз (р<0,001, r = 0,9).Риск заболеть возрастает (зависимость средней силы при r=0,3-0,7) при игнорировании мер личной гигиены (не моют руки перед едой) — в 4,3 раза (р<0,001, r = 0,67), пребывании в заключении – в 5,6 раз (р<0,001, r = 0,62), работе в отпускной период — в 3,4 раза (р<0,001, r = 0,55), употреблении больших доз водки за 1 раз (более 500 мл) – в 3,5 раза (р<0,001, r = 0,53), низком образовательном уровне – в 3,1 раза (р<0,001, r = 0,52), безработице — в 3,2 раза (р<0,001, r=0,52), наличии родственников, имеющих в анамнезе туберкулез — в 2,8 раза (р<0,001, r = 0,49), игнорировании мер личной гигиены (редкое мытье в бане, душе) — в 2,9 раза (р<0,05, r = 0,48), недостаточном весе — в 3 раза (р<0,001, r = 0,48), наличии профессиональных вредностей – в 2,8 раза (р<0,05, r = 0,45), одиночестве — в 2,6 раза (р<0,01, r=0,44), частом употреблении алкоголя (несколько раз в неделю и чаще) – в 2,7 раза (р<0,001, r = 0,44), заболеваниях органов дыхания в течение года перед возникновением туберкулеза — в 2,7 раза (р<0,001, r = 0,44), в первый год работы с неблагоприятными производственными факторами (пыль, токсические вещества, перепад низких и высоких температур, сырость, сквозняки, стрессы и др.) — в 2,5 раза (р<0,001, r=0,41), игнорировании мер индивидуальной и коллективной защиты при работе с неблагоприятными производственными факторами (вентиляции, спецодежды, респираторов, противогазов и др.) — в 2,4 раза (р<0,05, r = 0,39), курении более 20 сигарет в день – в 2,8 раз (р<0,05, r = 0,38), проживании в неблагоустроенном жилье – в 2,2 раза (р<0,001, r=0,35), сопутствующем хроническом алкоголизме – в 1,9 раза (р<0,05, r = 0,3) и миграции – в 2 раза (р<0,01, r = 0,3).Риск заболеть возрастает (слабовыраженная связь при r<0,3) у курящих – в 2,1 раза (р<0,001, r=0,3), лиц начавших употреблять алкоголь в подростковом возрасте (до 15 лет) – в 1,7 раза (р<0,05, r = 0,23), при низком среднемесячном доходе на каждого члена семьи (300-900 рублей) — в 1,5 раза (р<0,05, r = 0,2), лиц начавших курить до 15 лет – в 1,6 раза (р<0,05, r = 0,19).Предупреждение этих факторов с раннего возраста является формой первичной профилактики.Однако, если эти и другие значимые факторы уже есть, применима вторичная профилактика, то есть проведение глубоких и регулярных обследований, что дает возможность выявления туберкулеза органов дыхания, диспансерного наблюдения и своевременного лечения. В тех и других случаях большую роль сыграет определение групп риска по заболеванию.Снижает риск туберкулеза высокий образовательный уровень – в 2,5 раза (р<0,001, r = 0,34), длительность рабочего дня до 6 часов и 6 — 8 часов – в 1,5 — 2,4 раза (р<0,05, r = 0,33 и р<0,05, r = 0,15 соответственно), проживание в благоустроенном жилье – в 1,5 раза (р<0,005, r = 0,14), умеренное употребление алкоголя – в 1,4 раза (р<0,01, r = 0,3), отказ от курения – 2,4 раза (р<0,01, r = 0,29), отсутствие туберкулезного контакта – в 1,7 раза (р<0,001, r = 0,19), занятие физической культурой – в 1,8 раза (р<0,005, r = 0,22), отсутствие хронических неспецифических заболеваний легких – 1,3 раза (р<0,05, r = 0,1»). Следует отметить, что ежегодно в республике регистрируется до 23 тыс. новых больных туберкулезом с открытой формой заболевания.В наибольшей степени туберкулез диагностируется среди лиц трудоспособного возраста от 18 до 54 лет,причем более половины составляют больные моложе 34 лет »./20/
Вместе с тем, отмечается четко выраженная тенденция к росту туберкулеза с множественной лекарственной устойчивостью, как среди контингента противотуберкулезных диспансеров, так и среди впервые выявленных больных туберкулезом, что связано с расширенным охватом больных тестом на лекарственную чувствительность.
«В настоящее время в Казахстане насчитывается более 8000 больных, страдающих мульти резистентной формой заболевания. По уровню распространенности туберкулеза с множественной лекарственной устойчивостью Казахстан занимает, по данным ВОЗ, лидирующее положение среди таких постсоветских стран как: Латвия, Литва, Эстония, часть Российской Федерации, Кыргызская Республика, Таджикистан и Узбекистан. Более благоприятная эпидемиологическая ситуация по туберкулезу наблюдается, например, в РеспубликеБеларусь, в Украине и Армении.Кроме того, наблюдается рост заболеваемости туберкулезом среди подростковой части населения.Из 100 тысяч подростков у 126 обнаруживается туберкулез в лекарственно устойчивой форме.Если говорить об уровне заболеваемости туберкулезом в разрезе областей республики, то наиболее высокая заболеваемость туберкулезом отмечается в западных областях: Атырауской, Западно-Казахстанской, Мангистауской, Актюбинской. Там заболеваемость в среднем на 10-30 % выше средних республиканских показателей.Самая низкая заболеваемость отмечена в Алматинской, Южно-Казахстанской областях и в г.Алматы. За 1 квартал 2015 года в Казахстане показатель заболеваемости туберкулезом снизился на 6,1% и составил 61,6, а смертность – на 10% и составила 3,6 на 100 тыс населения. Как сообщает пресс-служба МЗСР РК, в 2014 году показатель заболеваемости в Казахстане по сравнению с 2013годом снизился на 9,5%, а показатель смертности на 16%. В целом, за последние 10 лет заболеваемость туберкулезом снизилась на 55%, а смертность на 77%.Необходимо отметить, что в пенитенциарном секторе здравоохранения также отмечается снижение заболеваемости на 17,3%, с 965,8 в 2013 году до 799 на100тыс населения в 2014 г.С целью своевременного выявления лекарственно-устойчивых форм туберкулеза во всех регионах республики внедрены ускоренные методы диагностики такие как: BACTEC MGIT-960, Hain-test и G-Xpert. Разработан и утвержден алгоритм бактериологического обследования больных на туберкулез.Эффективность лечения впервые выявленных больных с формами туберкулеза, чувствительными к антибиотикам первого ряда, составила 86,4%, тогда как стандарт Всемирной организации здравоохранения (далее — ВОЗ) — 85%.В последние годы также увеличен объем оказания социальной поддержки больным туберкулезом.
Так, в 2014 году на эти цели было выделено более 553 млн. тенге.
В период с 17 по 19 февраля 2015 года по инициативе МЗСР РК состоялась миссия экспертов ВОЗ по оценке эпидемиологического надзора за туберкулезом в Казахстане. В ходе миссии были оценены доступность и качество методов выявления, диагностики и регистрации случаев туберкулеза.Международными экспертами было отмечено, что в республике налажена система за надзором в данной сфере и активно ведется поиск по выявлению новых случаев туберкулеза на уровне организаций первой медико-санитарной помощи. Информационная система учета и отчетности случаев туберкулеза в Казахстане расценена экспертами ВОЗ как достоверная и качественная2.Динамика смертности от туберкулеза. Одним из объективных и важных критериев, отражающих состояние эпидемиологической обстановки в республике, является показатель смертности от туберкулеза. За период с 2000 по 2004 годы показатель смертности снизился на 22 %, с 26,4 до 20,6 случаев соответственно. В период с 2010 по 2011 годы показатель смертности от туберкулеза сохранялся на уровне 20,5 случаев на 100 тыс. населения. За последние три года динамика показателя смертности от туберкулеза показывает постепенную тенденцию к снижению, с 18,1 случаев в 2010 году до 12, 5 в 2011 году.
Тем не менее, рост показателя смертности от туберкулеза отмечается в Акмолинской, Костанайской, Жамбылской, Северо-Казахстанской, Восточно-Казахстанской областях и в городе Астане.В структуре смертности от туберкулеза основную долю (более 52%) составляют хронические формы туберкулеза легких, впервые выявленные — около 8%, рецидивы – 14%, прибывшие из учреждений пенитенциарной системы – 12%, без определенного местожительства – 14%. 3.Государственные расходы на здравоохранение в Казахстане.За период с 2010 по 2011 годы объем государственных расходов на здравоохранение вырос в 3,2 раза в абсолютном выражении. Если в 2012 году на здравоохранение было выделено 131 184 млн. тенге, то в 2012 году из республиканского бюджета было выделено 176 799 млн. тенге, из местных бюджетов – 386 553 млн. тенге.В структуре общих расходов государства расходы на здравоохранение также увеличились с 8% в 2001 году до 12% в 2010 году.Если говорить о расходах на здравоохранение в процентах от валового внутреннего продукта (ВВП), то за период с 2010 по 2011 годы этот показатель увеличился с 2,2% до 2,5% от ВВП соответственно.Тем не менее, значение этого показателя остается достаточно низким по сравнению с показателями стран Европейского Союза, где средним значением является 7%. По рекомендациям Всемирной организации здравоохранения минимальным уровнем расходов на здравоохранение считается 4% от ВВП»./21/
«Следует отметить, что большую часть расходов населения на здравоохранение покрывает государство. Если в 2013 году доля участия государства составляла 74,8%, то в 2014 году эта доля составила более 87%.Расходы государства на здравоохранение на душу населения увеличились с 5 983 тенге в 2013 году до 22 320 в 2014 году, однако, уровень этих расходов меньше по сравнению со средними расходами на душу населения в России, Беларусь и странах Балтии».Анализ финансирования здравоохранения республики показывает, что выделяемые средства расходуются в основном на строительство дополнительных учреждений туберкулезной службы, в том числе на строительство новых тубдиспансерови больниц.
За период 2011-2015 годы было построено 23 объекта противотуберкулезной службы; в 2013 году — 8 объектов из средств республиканского и местного бюджетов.Однако сравнительный анализ показывает, что между увеличением количества коек в туберкулезных больницах и снижением показателя заболеваемости туберкулезом и рецидивов отсутствует прямая корреляционная зависимость.Более того, несмотря на увеличение бюджетных ассигнований на туберкулезную систему в абсолютном исчислении, бюджет расходов на борьбу с туберкулезом в процентном соотношении от общих затрат на здравоохранение уменьшился почти в 3 раза по сравнению с 2012годом»./22/
В целом, эпидемиологическая ситуация по туберкулезу в Республике Казахстан сохраняется крайне напряженной. Растет количество трудноизлечимых форм туберкулеза с множественной лекарственной устойчивостью, сохраняется высокий процент нарушения режимов лечения в поддерживающей фазе.
«Поэтому задача, которая поставлена Президентом Республики Казахстан Н.А.Назарбаевым в новом Послании народу Казахстана «Новое десятилетие – новый экономический подъем — новые возможности Казахстана», сократить заболеваемость туберкулезом на 20% до 2020 года, требует мобилизации всех ресурсов здравоохранения для борьбы с туберкулезом»./23/
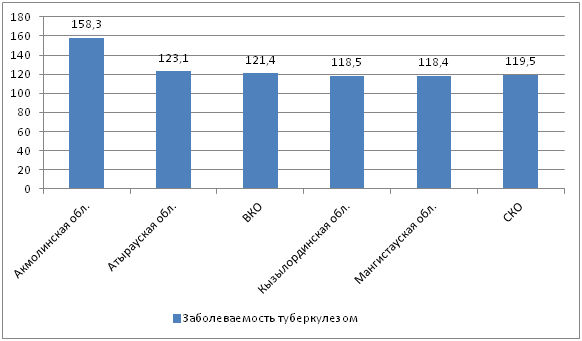
Рисунок 2. Заболеваемость туберкулезом на 100 тыс. населения 2010./24/
«Высокий показатель заболеваемости туберкулезом, по сравнению с республиканским уровнем (105,3) отмечается в Акмолинской — 158,3, Атырауской — 123,1, Восточно-Казахстанской — 121,4, Кызылординской — 118,5, Мангистауской — 118,4, Северо-Казахстанской — 119,5 областях и в г.Астане — 191,8 на 100 тыс.населения.
По стране снизилась заболеваемость населения бациллярной формой туберкулеза. Если по республике в 2009 г. этот показатель составил 33,7 (2008г.-39,6), то в Акмолинской области он равен — 45,4, Атырауской — 56,3, Кызылординской — 50,4, Костанайской — 40,4, Северо-Казахстанской — 45,7 и в г.Астане — 47,0 на 100 тыс. населения. Среди впервые выявленных лиц, больные с бациллярной формой составляют 32,0%.
Необходимо отметить об ежегодном снижении числа выявленных больных с заразной формой заболевания. Так, в 2008 г. число больных с бацилловыделением составило 6193, то в 2009 г.-5352.
Анализ смертности населения от туберкулеза по стране по итогам 2009г свидетельствует о снижении абсолютного числа умерших с 2644 до 2055 человек»./25/
Рисунок 3. Смертность на 100тыс. населения 2010./26/
«Показатель смертности, превышающих республиканский уровень (12,9), сохраняется в Восточно-Казахстанской — 20,9, Карагандинской — 20,4, Кызылординской — 15,5, Костанайской – 15,2, Павлодарской — 16,3, Северо-Казахстанской — 19,3 областях на 100 тыс.населения.Основной причиной смертности является наличие осложненных форм хронического мультирезистентного туберкулеза.В целом, показатель смертности снизился на 23,7% и составил 12,9 против 16,9 на 100 тыс. населения за аналогичный период 2008г»./27/
«Эпидемиологическая обстановка по туберкулезу в нашем регионе остается напряженной. Заболеваемость туберкулезом в Восточно-Казахстанской области находится на 4 месте в стране (самый высокий показатель заболевания туберкулезом отмечен в Кокпектинском районе, Глубоковском и Бескарагайском районах и в г. Семее). Одной из главных причин распространения туберкулеза является большая концентрация пенитенциарных систем, являющихся одним из источников распространения туберкулеза, в которых еще сохраняется высокий уровень форм туберкулеза с лекарственной устойчивостью среди осужденных, низкая материально-техническая база и отсутствие системы инфекционного контроля и недостаточная укомплектованность кадрами. В области пенитенциарных систем насчитывается 14.
По данным эпидемического надзора за карантинными и другими особо опасными инфекциями УГСЭН по г. Семей, заболеваемость туберкулезом на территории города в 2009 года снижена в 1,1 раза — показатель составил 148,6 на 100 тыс.населения, при числе заболевших 466, против 170,2 на 100 тыс. населения за 2008 год, при числе заболевших 530.Смертность в сравнении с 2008 г снижена в 1,2 раза и составила 27,7 на 100 тыс. населения.За 2009 г по г.Семей зарегистрировано впервые выявленных 117 очагов туберкулеза с бактериовыделением. В очагах контактных лиц 254, из них детей и подростков 84, обследованы 254, что составляет 100%. Дети и подростки из очагов с бактериовыделением в количестве 84, охвачены химиопрофилактическим лечением и оздоровлены в санатории «Сосна».На конец года состоит на учетев противотуберкулезном диспансере 772 больных туберкулезом, в том числе впервые выявленных в текущем году 466, из них с бактериовыделением 117. Все больные с бактериовыделением своевременно госпитализированы.За 2009 г. в г. Семей проведены профилактические мероприятия: флюорографический осмотр декретированного контингента выполнен на 99,5%, осмотр лиц группы «риска» проведен на 87,3%. Причиной не полного выполнения плана осмотра лиц с риском заболевания туберкулезом является состояние изношенности флюорографических аппаратов в ЛПУ города на 83%.С целью профилактики на территории города вакцинация новорожденных проведена на 97,7%, родилось 6892, вакцинировано в родильных домах 6735, привито на участке 157. В ходе выполнения плана туберкулинодиагностики выявлено 1726 инфицированных детей, все охвачены дообследованием в региональном противотуберкулезном диспансере, получили своевременнуюхимиопрофилактику. С целью контроля за полнотой охвата вакцинацией и ревакцинацией детей против туберкулеза проверено 42 школы города.Таким образом, раннее выявление туберкулёзной инфекции способствует более эффективному лечению, предупреждению развития хронического туберкулёзного процесса, снижению смертности. У больных с начальными проявлениями заболевания вероятность полного излечения достоверно выше. В течение последних 10 лет в нашей стране наблюдается стойкое улучшение эпидемической ситуации по туберкулезу. Это стало возможным благодаря принятию национальных программ, финансированию некоторых противотуберкулезных мероприятий и полному обеспечению больных (с 2010 года) противотуберкулезными препаратами, повышению эффективности лечения больных после централизованных закупок препаратов (хотя она все еще остается низкой). В то же время растет заболеваемость ко-инфекцией туберкулез-ВИЧ/СПИД — 9,1 (в 2011 году заболело 4157 человек). Надо учитывать и то, что переход на пассивное выявление больных туберкулезом способствует их недовыявлению и искажает статистику (реальные показатели заболеваемости в 1,2-1,4 раза выше зарегистрированных). А все больные, умершие от ко-инфекции (ТБ-ВИЧ / СПИД), числятся умершими от СПИДа.Достаточно острой проблемой является химиорезистентный туберкулез (ХРТБ). В Европе в 2010г. зафиксировано 29 059 больных ХРТБ, из них на страны ЕС приходится лишь 4,98%, а более 80% — на страны бывшего СССР. В разных регионах нашей страны первичная резистентность составляет от 7 до 20%, вторичная — 60-75%. В прошлом году у нас было зарегистрировано 5415 случаев ХРТБ, причем его прирост по сравнению с годом позапрошлым составил 34%.Объяснений тому, почему так сложно контролировать болезнь, несколько. Но больше всего беспокоят причины, которые можно было бы преодолеть при условии должного внимания к ним. К примеру, с тех пор начались централизованные закупки антимикобактериальних препаратов, ни разу они не были закуплены вовремя, поэтому каждый год были перерывы в лечении больных туберкулезом, в том числе впервые диагностированных. А это — неизбежный путь к формированию химиорезистентности туберкулеза. Организация лечения ХРТБ также имеет множество проблем (нет специализированных отделений, инфекционного контроля в лечебно-профилактических учреждениях, внешнего лабораторного контроля качества бактериологической диагностики, не хватает антимикобактериальних препаратов II ряда). Эти недостатки нужно устранить.Не везде и не всегда проводится контролируемое лечение больных и химиопрофилактика — для этого нужно учить не только врачей-фтизиатров, но и средних медицинских работников, и врачей общей медицинской сети (семейных, участковых и т.д.). К сожалению, не все врачи-фтизиатры придерживаются стандартов лечения больных туберкулезом — по незнанию или по причине почтенного возраста, некоторые относятся к ним скептически. Поэтому нужно дообучать и врачей-фтизиатров и фтизиохирургов. Учить иногда приходится с азов, ведь часто наблюдается ошибочная диагностика туберкулеза, когда устанавливается ошибочный диагноз. Ошибки врачей сельских участковых больниц и амбулаторий составляют до 80,2-96,4%, ЦРБ — 54,2-72,1%, городских и областных больниц общего профиля — 32,2-41,7%, врачей-фтизиатров — примерно 3,2-4,7%. Как видим, нужны семинары и обучение врачей, средних медицинских работников, лаборантов противотуберкулезной службы и общей сети.едующая проблема — на амбулаторном этапе лечения больные туберкулезом не имеют надлежащей социальной поддержки, которая должна поступать из Государственного или местных бюджетов (закупка пищевых, гигиенических наборов и т.д.). Актуальными остаются проблемы скрининговойтуберкулинодиагностики, иммунопрофилактики БЦЖ (СМИ в свое время немотивированно нашумели об осложнениях вакцинации и большинство родителей сейчас отказываются от туберкулинодиагностики и прививок). Тяжелее выявить туберкулез среди социальных групп риска (беспризорные, больные алкоголизмом, безработные, наркозависимые), и как ни странно звучит — среди сельских жителей — они почти не обследуются на туберкулез, а осведомленность их о необходимости такого обследования крайне слаба. Существует много проблем в выявлении, диагностике, лечении и профилактике туберкулеза (особенно ХРТБ и ко-инфекции) среди заключенных — чтобы их преодолеть, нужны соответствующие средства и тесное межведомственное сотрудничество»./28/В нашей стране до сих пор отсутствуют национальный и региональные компьютерные реестры больных ТБ и их мониторинг. Крайне неудовлетворительна материально-техническая база противотуберкулезных учреждений, их обеспечение современным оборудованием. А вот системы учреждений паллиативной и хосписной помощи больным туберкулезом вообще не существует — их нужно создавать на базе санаториев или небольших районных противотуберкулезных диспансеров.Особого внимания требует заболеваемость туберкулезом среди медицинских работников. До 2010 года ежегодно регистрировалось до 40 таких случаев, тогда как в 2015 году туберкулезом уже заболело 525 медиков. Поэтому нужно организовывать инфекционный контроль в каждом противотуберкулезном диспансере.«Это — медицинские аспекты проблемы. А вот какова «экономика туберкулеза»: это заболевание ежегодно наносит бюджету нашей страны ущерб на 100 миллионов долларов. Однако стоит посмотреть на другую математику — куда расходуются средства, выделяемые на противотуберкулезные мероприятия. На профилактическую флюорографию тратится 26,4% средств, на скрининговуютуберкулинодиагностику — 2,4%, на микробиологическую диагностику — 1,4%, на прививки и ревакцинацию БЦЖ — 0,7%, стационарное лечение — 68,1%, амбулаторное лечение и диспансеризацию — 1,0%. Следующий вопрос — тратятся ли эти средства эффективно? В нашей стране 1878 флюорографов, из них действующих — 90%. Изношенными являются 80-85% аппаратов, из-за чего их радиационная нагрузка в 1,5-2 раза превышает норму. Так вот, чтобы повысить эффективность флюорографических обследований, их нужно проводить преимущественно в группах риска, а также переходить на цифровые флюорографические технологии. Это сэкономит около 50 миллионов долларов в год!По туберкулинодиагностике — 49,9% инфицированных и больных туберкулезом детей выявлено именно этим методом. А для большей ее эффективности также следует перейти к туберкулинодиагностике среди групп риска. Экономия составит 4,2 миллиона долларов в год! Особенно хаотично применяется микроскопия мазка. К сожалению, эффективность выявления больных этим методом составляет лишь 0,1-0,2% и менее, противотуберкулезная служба в течение года провела более 450 тыс. бактериоскопий и затратила 1 млн. 870 тыс. долларов, а общая сеть на 2 млн бактериоскопий потратила почти 8,5 млн. Итак, безрезультатно потрачено более 10 млн долларов. Если же сделать акцент на обучении лаборантов, формировании групп риска и переходе на дифференцированный скрининг, экономия составит 73 миллиона долларов в год!Отдельный разговор — о содержании противотуберкулезных учреждений. На их балансе находится 36000 коек (расчетная нагрузка — около 2 больных 1 койку в год). В области работает 2850 фтизиатров (с учетом всего количества больных активным туберкулезом на 1 фтизиатра в год приходится 25 больных). Содержание мест «съедает» 60% всех средств, еще 15% средств идет на содержание персонала. Вообще можно сказать, что противотуберкулезная служба функционирует по низкопробному советскому образцу и является высокозатратной и малоэффективной. Но желающим ее разрушить таки стоит посчитать, куда и на что идут средства, и вместо «разрушения» — распорядиться средствами разумно»./29/
Реформирования службы не избежать, оно назрело давно. Во-первых, нужно реорганизовать коечный фонд противотуберкулезных диспансеров и санаториев. В случае перевода большинства больных на амбулаторное лечение количество коек будет сокращено. Санатории следует реорганизовать для проведения основного курса лечения, для больных с сопутствующей патологией, для реабилитации, для хосписов. Во-вторых, нужно реорганизовать сеть фтизиохирургических отделений.
«Впрочем, на область в год в среднем приходится только 102 операции по туберкулезу на 240 рабочих дней. А есть области, в которых проводится лишь 19 операций в год! Возникает вопрос — какова квалификация этих хирургов? В-третьих, на сегодня система диспансеризации является формальной и неэффективной. Из более 460 диспансеризованных — только 15,3% больных активным туберкулезом, остальные — по сути, здоровые или только инфицированные или те, кто давно болел туберкулезом, и не требуют диспансеризации, но на эту категорию расходуется большая сумма средств, чем на больных. Поэтому нужно упростить диспансеризацию, не держать на учете здоровых людей, отказаться от ненужных обследований»./30/
Кроме того, концепция реформирования предусматривает широкое использование дневных стационаров и привлечения врачей общей практики, волонтеров к амбулаторному контролируемому лечению больных туберкулезом. Оптимистическим фактом является то, что эпидемия туберкулеза в нашей стране вступила в фазу стабилизации, и одновременно наметились положительные тенденции. Но если мы не решим названных проблем (обеспечение нормальным лечением больных, иммуно и химиопрофилактика, выявление туберкулеза в сочетании с образовательной работой, социально-экономическое развитие общества и улучшение благосостояния и образованности нашего народа, обуздание, об оптимизме придется забыть — наступит рецидив эпидемии, которая будет иметь три составляющих: туберкулез, ассоциированный туберкулез. Поэтому времени на размышления у нас нет.
Заключение
К сожалению, туберкулез еще дает о себе знать. По последним оценкам ВОЗ, ежегодно в мире этой болезнью заболевает примерно 8,6 миллионов человек и где-то 1,3 миллиона умирают от него. Учитывая существующие проблемы по борьбе с туберкулезом, правительством нашей страны в рамках госпрограммы «Саламаты Казахстан» принят Комплексный план по борьбе с туберкулезом на 2014-2020 годы, который одобрен ЕвроВОЗ. И сегодня можно с уверенностью сказать, что туберкулез у нас излечим, инновационные ускоренные методы его диагностики и лечения по международным стандартам доступны каждому гражданину, причем бесплатно. В целом за последние 10 лет показатель заболеваемости туберкулезом в нашей стране снизился более чем вдвое, а смертность почти на 73 процента и сегодня национальная программа борьбы с туберкулезом ставит перед собой более амбициозные задачи. Они, прежде всего, направлены на снижение распространенности множества лекарственно устойчивых форм туберкулеза. Не секрет, Казахстан является одной из стран, где имеется высокое бремя мультирезистентного (устойчивый ко многим антибиотикам) туберкулеза, и принимаемые в рамках комплексного плана меры должны, по нашему мнению, кардинально изменить ситуацию и по туберкулезу в целом, и по множеству его лекарственно устойчивых форм. В течение последних лет в Казахстане несколько стабилизировалась заболеваемость туберкулезом с уменьшением темпов ее роста. Тем не менее, в структуре заболеваемости увеличивается удельный вес распространенных деструктивных форм туберкулеза легких, все чаще встречается лекарственная, в том числе множественная устойчивость микобактерий туберкулеза (МЛУ МБТ) к основным противотуберкулезным препаратам, сохраняются высокие показатели смертности. Сложившаяся ситуация обусловлена особенностями патоморфоза туберкулеза в современных социально-экономических условиях. Результаты анализа эпидемической ситуации по данным мониторинга свидетельствует о позднем выявлении, в первую очередь, больных легочным туберкулезом. Это связано как с недостаточным уровнем знаний медицинскими работниками методических требований и невозможностью, в условиях продолжающейся реформы здравоохранения, проводить в прежнем объеме традиционные противотуберкулезные мероприятия, так и с демографическими и социально-экономическими особенностями. В настоящее время преобладающим направлением в системе противотуберкулезных мероприятий является пассивное выявление источника инфекции учреждениями здравоохранения среди лиц, обратившихся за медицинской помощью. В меньшей степени используется активное привлечение населения, и в первую очередь неорганизованного (значительную часть которого составляют т.н. социально-дезадаптированные лица), к обследованию доступными методами. Пока новая система борьбы с туберкулёзом в Казахстане окончательно не внедрена, врачи общего профиля и специалисты (особенно терапевты, педиатры, пульмонологи, урологи, гинекологи, травматологи, ортопеды и офтальмологи) должны проявлять фтизиатрическую настороженность и проводить дифференциально-диагностический поиск, включающий туберкулёз. Именно так решают этот вопрос в странах Северной Америки и Европы, где отсутствует фтизиатрическая служба, а туберкулёз находится под реальным контролем. Врач общей практики непременно должен увидеть клинические случаи туберкулёза, побывать в противотуберкулёзном учреждении, попробовать свои силы в диагностике этого коварного заболевания. Нельзя познать клинику только через призму литера туры. Это лишь начальная точка отсчёта, справочник на пути знаний.
Список использованной литературы.
- http://hivru/profilaktika-tuberkuleza/ Профилактика туберкулеза.22.04.2011
- https://www.kazedu.kz/referat/115515 Туберкулез легких.12.02. 2010
- http://coolreferat.com/%D0%A2%D1%83%D0%B1%D0%B5%D1%80%D0%BA%D1%83%D0%BB%D0%B5%D0%B7_%D0%BB%D0%B5%D0%B3%D0%BA%D0%B8%D1%85 Туберкулез легких 23.08.2010
- https://otvet.mail.ru/question/53331642 Туберкулез 2011
- http://900igr.net/prezentacija/pravo/zaschiti-sebja-ot-tuberkuleza-209106.htmlЗащита туберкулеза от себя 2010
- http://yavix.ru/%D1%82%D1%83%D0%B1%D0%B5%D1%80%D0%BA%D1%83%D0%BB%D0%B5%D0%B7%20 Заболевание туберкулез
- http://knowledge.allbest.ru/medicine/2c0a65625a2bd69a5d43a88521316c36_0.html
- http://ru.speedydeletion.wikia.com/wiki/%D0%94%D0%B5%D0%BD%D1%8C_%D0%B1%D0%B5%D0%BB%D0%BE%D0%B9_%D1%80%D0%BE%D0%BC%D0%B0%D1%88%D0%BA%D0%B8
- http://www.genon.ru/GetAnswer.aspx?qid=04dc5f59-5e38-4147-9ebb-7f53cb4bdcea
- http://lektsii.com/5-5957.html ИСТОРИЯ ТУБЕРКУЛЕЗА РОССИИ XX СТОЛЕТИЯ 08.08.2015
- http://medicinoy.ru/?p=820
- http://www.spbniif.ru/news/470-den-borby-s-tuberkulezom.html
- http://tbrussia.info/1957218/
- http://lektsii.com/5-5957.html ИСТОРИЯ ТУБЕРКУЛЕЗА РОССИИ XX СТОЛЕТИЯ 08.08.2015
- http://docteka.ru/infekcii/infekcionnye-zabolevaniya/istoriya-tuberkuleza-rossii-xx-stoletiya_1/
- http://revolution.allbest.ru/medicine/00486659_0.html
- http://ru.convdocs.org/docs/index-21424.htmlАнализ заболеваемости туберкулезом в Республике Казахстан Туберкулез относится к группе социально значимых заболеваний
- рис1 http://demoscope.ru/weekly/2011/0469/img/b_graf027.gif
- http://avtoreferat.seluk.ru/at-meditsina/2701-1-epidemiologiya-profilaktika-tuberkuleza-tyumenskoy-oblasti.php Эпидемиология и профилактика туберкулеза
- http://pharmnews.kz/news/tuberkulez_s_mnozhestvennoj_lekarstvennoj_ustojchivostju_i_menedzhment_protivotuberkuleznykh_preparatov/2008-02-15-2590
- Сакыбаева С.А. ,Скребцов Б.А., Сарсенова А.К., Култасова С.С. Клииинико-эпидемиологический анализ смертности и причин летального исхода от туберкулеза// Фтизиопульмонология. 2005. №2. С.150-152.
- Сакыбаева С.А. Организация дневных стационаров для лечения больных туберкулезом легких в Южно-Казахстанской области//Научно-практическая конференция молодых ученых, специалистов и студентов ЮКГФА «Рольолодыхученыхи специалистов в развитие научного потенциала страны» – Шымкент, 2005. – С.8-11.
- Сакыбаева С.А., Сулейменова Ж., Есжанова Г.А. Клиинико-эпидемиологические аспекты туберкулеза легких у подростков// Фтизиопульмонология. – 2005. – №2. С.28-30.
- http://www.articlekz.com/article/11315
- рис.2 ;http://journal.ssmu.kz/index.php?statja=410&lang=ru
- http://www.kt.kz/rus/analytics/statistika_materinskoj_i_mladencheskoj_smertnosti_zabolevaemosti_tuberkulezom_i_onkologicheskimi_boleznjami_po_rk_1153468989.htmlСтатистика материнской и младенческой смертности, заболеваемости туберкулезом и онкологическими болезнями по РК
- рис.3http://journal.ssmu.kz/index.php?statja=410&lang=ru
- http://mognovse.ru/gdj-ministerstvo-zdravoohraneniya-respubliki-kazahstan-naciona.html
- http://sanator.ssmu.kz/index.php?lang=kz&statja=410
- http://www.goagetaway.com/page/tuberkulez-problema-socialnaja
Авторы: Атаметова Г., Рахматалиева М.
